Enfermedad de Aujeszky en trece perros
Aujeszky´s disease in thirteen dogs
Contacto: elena.dieguez@anicura.es
Resumen
En este artículo se describe la primera serie de casos clínicos de enfermedad de Aujeszky (EA) en un grupo de perros de caza en España. Se detalla el posible contagio de 13 perros por ataque a un jabalí, los principales diagnósticos diferenciales, el protocolo de descarte de diagnósticos diferenciales por la historia clínica, la sintomatología y la identificación de virus Herpervirus suis tipo 1 mediante PCR en cerebro. En Europa, la EA se encuentra bajo programas de control o erradicación en el ganado porcino doméstico y se cree que el jabalí es el principal reservorio del virus. Este reporte apoya esta sospecha.
Palabras clave: enfermedad de Aujeszky, perro, jabalí, prurito, pseudorrabia, Herpesvirus suis tipo 1.
Clin Vet Peq Anim 2020, 40 (1): 29-32
Summary
This article describes the first case series of clinical Aujeszky’s Disease (AD) in a group of hunting dogs in Spain. It details the possible infection of 13 dogs after attacking a wild boar, the main differential diagnoses, the protocol of discarding differential diagnoses by means of the clinical history and the symptomatology and the identification of virus Herpervirus suis type 1 by means of PCR in brain. In Europe, AD is under control or eradication programs in domestic pigs, and wild boar is believed to be the main reservoir of the virus. This report supports this suspicion.
Keywords: Aujeszky´s disease, dog, wild boar, pruritus, pseudorabies, Herpesvirus suis type 1.
Clin Vet Peq Anim 2020, 40 (1): 29-32

La presencia de este logo en un artículo de la revista indica que se publicará un examen sobre el mismo en la plataforma AVEPA Elearning. Su resolución aporta 0,15 créditos dentro del sistema de acreditaciones de especialidades veterinarias de AVEPA.
Introducción
Se define el prurito como una sensación desagradable que induce el reflejo de rascado. El prurito no es una enfermedad, sino un signo de una patología dermatológica o neuropsicológica.1,2
La EA (pseudorrabia, “mad itch”, parálisis bulbar infecciosa) es una enfermedad infecciosa causada por Herpesvirus suis tipo 1, familia Herpesviridae y subfamilia Alphaherpesviridae.2 El virus penetra a través de las terminaciones nerviosas en la mucosa oral y se propaga hasta el cerebro a través de los axones nerviosos produciendo una encefalitis no supurativa, además de afectar otros órganos como el tracto respiratorio y el aparato digestivo.3
Los suidos son hospedadores naturales y el principal reservorio y otras muchas especies de mamíferos, incluso algunas aves, son hospedadores eventuales, generalmente con un desenlace fatal. En especies diferentes a los suidos, el periodo de incubación es de 2 a 7 días, la muerte sobreviene en pocas horas desde la aparición de los primeros síntomas y el prurito focal perioral, en el punto de penetración del virus, a menudo está presente y es el signo clínico más característico.4,5
No se trata de una zoonosis y aunque está demostrada la seroconversión en algunos casos, no hay evidencias de replicación significativa del virus en el cuerpo humano.6,7
El veterinario húngaro Harold Aujeszky describió en 1902 los síntomas de la EA en un perro. Desde entonces se han identificado brotes de esta enfermedad en diferentes especies en Norteamérica, Sudamérica, África y Europa.8
Actualmente, se considera que el jabalí es el mayor reservorio de la enfermedad en el continente europeo. La principal fuente de contagio para los perros y gatos es la ingesta de carne o vísceras crudas de cerdo o jabalí contaminadas, y los perros de caza mayor son una población de riesgo, al verse expuestos durante la lucha con jabalíes infectados.5 En el caso del gato, también puede contagiarse por la ingesta de roedores infectados.9 La práctica de alimentar los carnívoros domésticos con carne y vísceras crudas de cerdo o jabalí puede acarrear la diseminación de la enfermedad entre los animales domésticos.10 El contagio directo del virus de carnívoros infectados a no infectados no es probable que ocurra.11
En la bibliografía se encuentran reportes esporádicos de EA en animales de compañía; en España tan solo existe una publicación en la especie canina, en la que se describe la identificación del Herpesvirus suis tipo 1 por técnica de inmunohistoquímica en 7 perros infectados por consumo de carroña de cerdo doméstico contaminada.12
Caso clínico
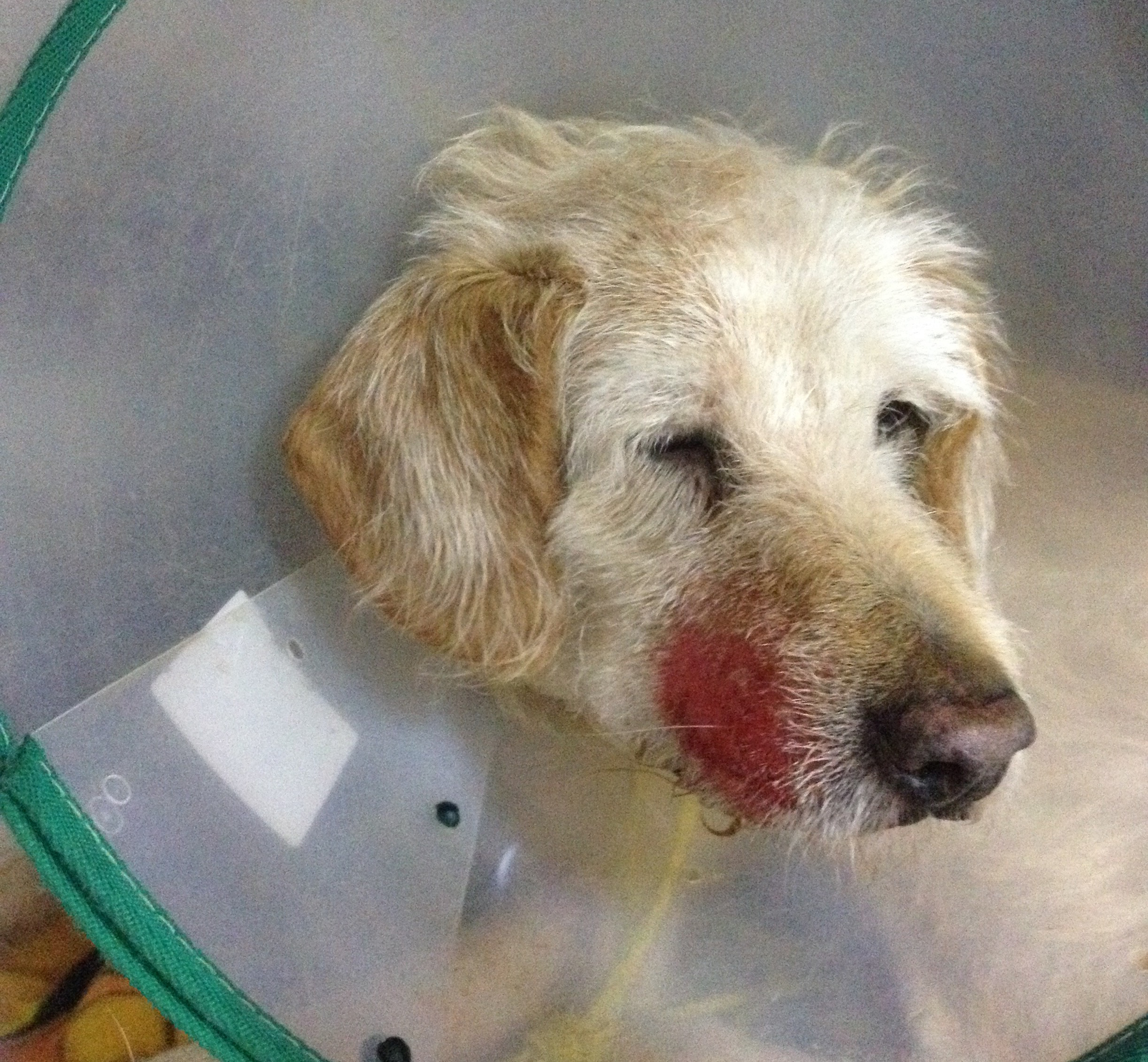
Un perro macho, entero, de 7 años, cruce de raza Grifón fue atendido por prurito de 10/10 (según la escala visual análoga, PVAS), en el área maxilar derecha, de 2 horas de evolución (Fig. 1).
Figura 1
Lesión erosivo-ulcerativa por autotraumatismo en la región maxilar derecha.
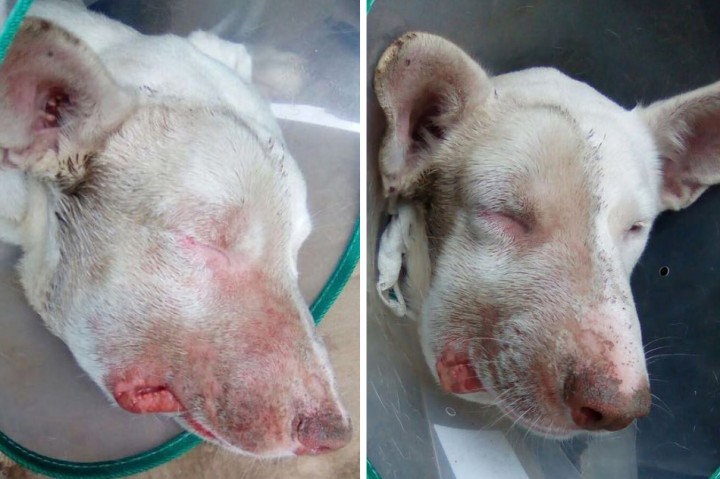
Se trataba de un miembro de una rehala de 14 perros, que compartieron cacería siete días antes de la consulta de nuestro paciente. Trece de ellos participaron activamente en el ataque a un jabalí. Doce perros, entre el 4º y 5º día posteriores a la jornada de caza, mostraron diarrea, vómito, vocalización, ataxia, ptialismo, disnea, rigidez cervical, prurito y edema facial. Todos ellos murieron o fueron eutanasiados en otros centros en el curso de las siguientes 48 horas a la aparición de los primeros síntomas (Fig. 2). El único que no participó en el ataque al jabalí, aunque estuvo en contacto estrecho con los otros perros, no llegó a enfermar.
Figura 2
Tumefacción, eritema y escoriaciones en el lado derecho del rostro.
El último en mostrar sintomatología fue atendido en nuestro hospital por el servicio de urgencias. En la exploración clínica, las constantes vitales se encontraban dentro de los rangos fisiológicos. El examen dermatológico mostraba una lesión exudativa focal, con escoriaciones y úlceras de aproximadamente 5 x 5 cm, en la región maxilar derecha.
Se definió un cuadro clínico dermatológico erosivo-ulcerativo por automutilación debida a prurito neuropático.
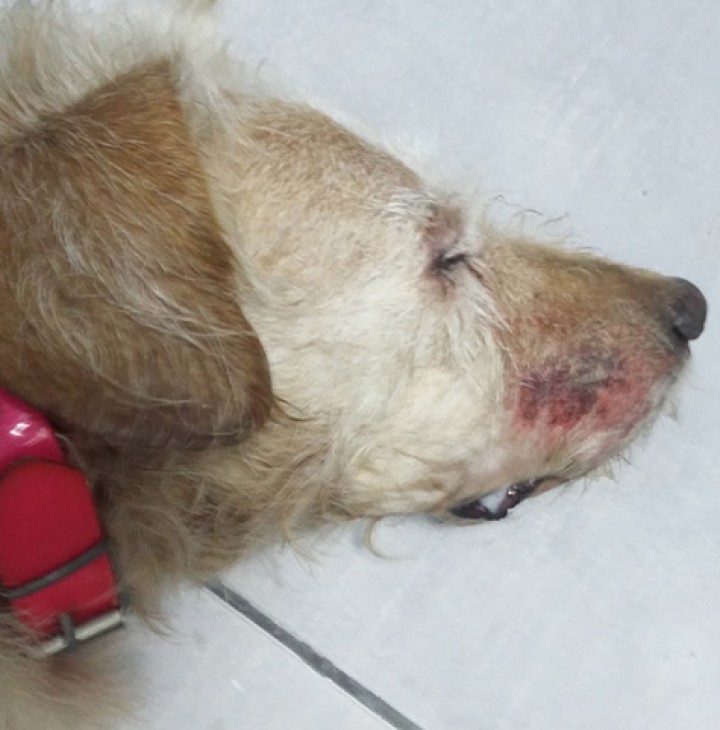
En las siguientes horas, el estudio neurológico reveló arreflexia pupilar, rigidez cervical, temblores musculares, disfagia y ptialismo, alternancia de momentos de tranquilidad con otros de inquietud y rascado intenso focalizado en la región maxilar derecha (Fig. 3).
Figura 3
Rigidez cervical, ptialismo y sialorrea en las comisuras labiales.
En función del curso de la enfermedad en los demás perros afectados, la historia clínica y la sintomatología que presentaba nuestro paciente, los diagnósticos diferenciales incluidos fueron: EA, exposición a tóxicos, moquillo y rabia.
Se realizó un perfil analítico general que únicamente reveló un leucograma de estrés y leve aumento de las globulinas y creatinina quinasa.
A lo largo del día, los periodos de inquietud y rascado aumentaron en frecuencia e intensidad, lo que desencadenó crisis convulsivas, y se le practicó la eutanasia.
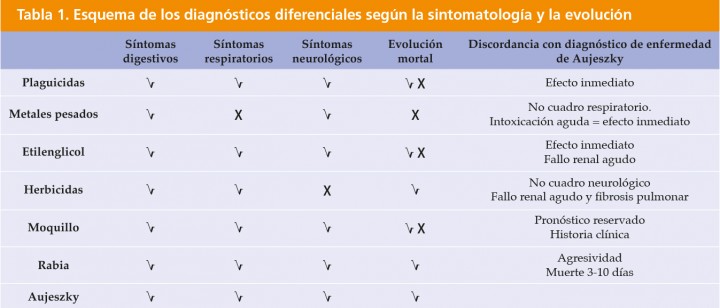
Por la sucesión de síntomas (agrupados en tres categorías: digestivos, respiratorios y neurológicos), la historia clínica y el desenlace, se llegó a un diagnóstico presuntivo de EA (Tabla 1). Tratándose de una enfermedad de declaración obligatoria en la especie porcina, se informó a las autoridades oficiales.
El cadáver de nuestro paciente y los de dos perros que fallecieron previamente fueron enviados a un laboratorio oficial. El análisis de tóxicos resultó negativo y el diagnóstico laboratorial fue de EA, confirmándose por PCR convencional de Herpesvirus suis tipo 1 en encéfalo, amígdala y pulmón.
Discusión
El prurito es el signo clínico más frecuente en dermatología veterinaria y el principal motivo de consulta. El prurito en el perro puede estar ocasionado por enfermedades parasitarias, alérgicas, infecciosas o neoplásicas, y un pequeño porcentaje de casos tiene un origen neuropático.1 En el caso que se describe, no se realiza un protocolo diferencial de causas dermatológicas porque se sospecha de prurito neuropático en base a la historia clínica y su aparición brusca de máxima intensidad, focalizado y sin lesiones previas.
El curso rápido de la enfermedad no deja margen de tiempo para hacer un descarte laboratorial de todos los diagnósticos posibles. Por eso, se realiza un protocolo de descarte clínico hasta obtener un diagnóstico presuntivo. Se agrupan los síntomas presentes en todos los animales en tres categorías (digestivos, respiratorios y neurológicos) y se presta especial atención a la historia clínica, el entorno y los hábitos del animal, la afectación de los otros perros de la rehala, la cronología de aparición de los síntomas y el desenlace.
En primer lugar, se descarta una intoxicación. La ingestión de metales pesados, plaguicidas, etilenglicol o herbicidas justifican parte de los signos observados, pero si la exposición al tóxico ocurre durante la jornada de caza (último día en que están juntos) transcurren al menos 4 días hasta la aparición de los síntomas. Solamente algunos herbicidas (p. ej., Diquat, Paraquat) pueden provocar sintomatología subclínica de varios días y desenlace necesariamente mortal. Sin embargo, la intoxicación por estos agentes no cursa con prurito y la muerte ocurre por fallo respiratorio y renal agudo.13
En segundo lugar, se excluye la infección por el virus de moquillo canino. Los perros afectados suelen presentar un cuadro agudo digestivo, respiratorio y cutáneo con dermatitis pustular e hiperqueratosis plantar y nasal. Superada la fase aguda, pueden desarrollar signos neurológicos (opistotonos, convulsiones, hiperestesia que se manifiesta como prurito intenso, automutilación en zonas distales, etc.).14 Aunque los síntomas coinciden con los descritos en este caso, se descarta porque se trata de perros adultos vacunados, la evolución de la infección por moquillo es más lenta y el pronóstico no siempre es mortal. Además, el único perro que no enferma tiene la pauta de vacunación incompleta.
Finalmente, se desecha la posibilidad de infección por virus de rabia. A pesar de que la enfermedad está erradicada en España, se han descrito casos puntuales y estos perros no están vacunados. Los pacientes presentan todos los síntomas descritos en un brote de rabia, excepto un signo patognomónico de esta patología que es la agresividad. Además, el periodo de incubación de este virus es de 10 días a 6 meses y, si bien el desenlace es mortal, suele tardar entre 7 y 10 días tras la aparición de los primeros síntomas.15
La lucha con un jabalí, la sucesión de síntomas, el prurito facial severo y el descarte clínico de otras enfermedades compatibles enfocan el diagnóstico presuntivo hacia la EA.
El prurito facial es un signo clínico clásico de la EA y orienta el diagnóstico. En este brote, todos los perros presentan prurito facial, pero según la literatura, la incidencia varía entre el 18 y el 57 % de los casos, por lo que su ausencia no descarta la enfermedad.5
El diagnóstico definitivo se obtiene postmorten mediante PCR convencional en cerebro. La PCR en cerebro es el método de elección puesto que en otros órganos pueden producirse falsos negativos. Otras técnicas laboratoriales disponibles son el aislamiento del virus y la inmunohistoquímica. En los suidos se utiliza la titulación de anticuerpos, pero las demás especies fallecen antes de que se produzca la seroconversión.16
No existe tratamiento y el diagnóstico clínico justifica la eutanasia, como se realiza en el caso que se describe.6
El diagnóstico acertado y la declaración en animales de compañía pueden alertar sobre posibles brotes en el ganado porcino en países donde la EA no esté erradicada o prevenir el contagio entre jabalí y cerdo doméstico en ganadería extensiva. Es importante que los veterinarios de pequeños animales tengamos presente esta enfermedad, no sólo en perros de caza, ya que teniendo en cuenta la sobrepoblación actual de jabalíes en nuestro país y su acercamiento a núcleos urbanos, muchos perros y gatos pueden estar expuestos.
En conclusión, la EA es una enfermedad poco reportada y en opinión de la autora está infradiagnosticada en la especie canina. El prurito focal compulsivo es un signo cardinal, pero, aunque esté ausente, la EA no debe descartarse de la lista de diferenciales si los demás síntomas coinciden. Hay que subrayar que es labor del veterinario informar a los clientes sobre el riesgo de contagio en paseos incontrolados, al alimentar a las mascotas con carne o vísceras crudas de jabalí o al dejar que los perros de caza muerdan a los jabalíes abatidos.
Finalmente, aunque la EA solo es de declaración obligatoria en ganado porcino, es importante notificar a los organismos oficiales los casos con diagnóstico presuntivo en otras especies para conseguir identificar el virus y obtener el diagnóstico definitivo.
Agradecimientos
Al Dr. L. Ferrer por las correcciones y el apoyo. A Héctor Gómez y demás compañeros de AniCura Abros por su implicación en este caso. A los propietarios por la cesión de imágenes y colaboración.
Fuente de financiación: este trabajo no fue realizado con fondos comerciales, públicos o del sector privado.
Conflicto de intereses: la autora declara que no existe conflicto de intereses en los datos publicados.
Bibliografía
- 1.
Kirsten G, Prélaud P: Cutaneous manifestations of neurological diseases: review of neuro-pathophysiology and diseases causing pruritus. Vet. Dermatol. 2005; 16 (3): 137-146.
[PubMed] - 2.
Mettenleiter TC: Aujeszky´s disease (pseudorabies) virus: The virus and molecular pathogenesis – State of the art, June 1999. Vet Res. 2000; 31:99-115.
[pubMed] - 3.
Kotnik T, Suhadolc S, Juntes P, et al.: Case report of a Pseudorabies (Aujeszky’s disease) in a bitch. Slovenian Veterinary Research, 2006; 43 (3):143-145.
- 4.
Hawkins B, Olson G: Clinical signs of Pseudorabies in the dog and cat: a review of 40 cases. Iowa State University Veterinarian. 1985; Vol. 47 (2): 7.
- 5.
Cramer S, Campbell G, Njaa B et al.: Pseudorabies virus infection in Oklahoma hunting dogs. J Vet Diagn Invest. 2011; 23(5): 915-923.
[PubMed] - 6.
CFSPH: The Center for Food security & Public Health, Iowa State University and Institute for International Cooperation in Animal Biologics, Iowa State University, 2017.
- 7.
Boadella M, Gortázar C, Vicente J, et al.: Wild boar: an increasing concern for Aujeszky´s disease control in pigs?. BMC. Vet. Res. 2012; 8:7.
- 8.
Wittmann G: Aujeszky´s disease: factors important for epizootiology and control. Rev. sci. tech. Off. int. Epiz.,1985; 4 (1):5-20.
- 9.
Thiry E, Addie D, Belák S et al.: Aujeszky´s disease/ pseudorabies in cats. ABCD guidelines on prevention and management. J Fel Med Surg. 2013; 15: 555-6.
[pubMed] - 10.
Lejune J, Hancock D: Public health concerns associated with feeding raw meat diets to dogs. J Am Vet Med Assoc 2001; 219 (9):1222-1225.
- 11.
Raymond JT, Gillespie RG, Woodruff M: Pseudorabies in Captive Coyotes. J Wildl Dis. 1997; 33(4):916-918.
[PubMed] - 12.
Quiroga ML, Nieto JM et al.: Diagnosis of Aujeszky´s disease virus infection in dogs by use of immunohistochemistry and in-situ hybridization. J.Vet.Med Series A. 1998; 45: 75-81.
[pubMed] - 13.
Bonavia R: Intoxicación por paraquat: revisión. Clin. Vet. Peq. Anim. 1991; 11(3): 137-158.
- 14.
Ettinger SJ, Feldman EC, Côté E: Canine Distemper and other canine viral infections. En Ettinger SJ, Feldman EC, Côté E (ed): Textbook of Veterinary Internal Medicine. 8th Ed. Elsevier. 2017. 2505-2509.
- 15.
Ettinger SJ, Feldman EC, Côté E: Rabies. En Ettinger SJ, Feldman EC, Côté E (ed): Textbook of Veterinary Internal Medicine. 8th Ed. Elsevier. 2017. 2489-2497.
- 16.
Aujeszky’s Disease.” In Manual of Standards for Diagnostic Tests and Vaccines. Paris: World Organization for Animal Health. 2000: 245-257.